Os métodos de alimentação infantil são significativamente influenciados pelas crenças e as práticas culturais
Título
Suplementação hídrica no recém-nascido – benefício ou malefício?
Water supplementation in newborns in the newborn – benefit or risk
Nursing nº264
Autores
N. C. Ferreira Gomes
Enfermeira no Serviço de Cirurgia Especialidades do Hospital Eduardo Santos Silva (Centro Hospitalar de Vila Nova de Gaia/Espinho, EPE)
D. A. Gouveia Pereira
Enfermeira na Clínica Santa Helena, Ltd. (Porto)
Resumo
A prática de suplementação hídrica no recém-nascido é muito comum em várias regiões do globo. O objectivo deste trabalho é aprofundar esta questão, que suscita muitas dúvidas na prática de cuidados, como também sensibilizar enfermeiros e prestadores de cuidados sobre o tema.
Foi realizada uma extensa revisão bibliográfica baseada em livros de texto e artigos, seleccionados na base de dados PubMed, Cinahl e Medline.
A orientação dos profissionais de saúde, as crenças e práticas culturais são as principais influências para a prática de suplementação hídrica no bebé nos primeiros meses. Mesmo em circunstâncias especiais, que promovam a desidratação, os lactentes com menos de 6 meses não devem realizar suplementação hídrica, pois a composição do leite materno e artificial tem a quantidade de água suficiente para satisfazer as suas necessidades. A ingestão hídrica precoce pode desenvolver consequências nefastas no estado nutricional, crescimento e desenvolvimento do bebé. Assim, a formação dos enfermeiros sobre o tema é essencial, para dotar as famílias de conhecimento para que possam tomar uma decisão consciente e informada sobre a suplementação hídrica e negociar com as famílias a alteração de práticas culturais e religiosas prejudiciais à saúde do bebé.
Palavras-chave: Recém-nascido; Suplementação hídrica; Aleitamento materno; Aleitamento artificial; Desidratação.
Abstract:
The practice of water supplementation in newborns is very common in several regions of the globe. The aim of this work is to explore this issue, which raises many questions in the practice of care, but also sensitize nurses and cariers on the subject.
We carried out an extensive literature review based on the textbooks and articles, selected in the database PubMed, Cinahl and MedLine.
The orientation of health professionals, beliefs and cultural practices are the main influences to the practice of water supplementation in the infant in the first months. Even in special circumstances, which promote dehydration, infants under 6 months should not carry out water supply, because the composition of breast milk and artificial has sufficient water to meet their needs. Water intake can develop early adverse effects on nutritional status, growth and development of the baby. Therefore, the training of nurses on the topic is essential, to empower families with knowledge so they can make an informed decision about the water supply and negotiate with families to change the cultural and religious practices detrimental to the health of the baby.
Keywords: Infant newborn; Water supply; Breastfeeding; Artificial feeding; Dehydration.
Introdução
A prática de oferecer água, infusões ou sumos, ao lactente (com menos de seis meses de vida) a realizar aleitamento materno e/ou artificial, é comum em vários países do mundo.
Na tentativa de prevenir a desidratação, ou mesmo, por práticas culturais comuns, diversas sociedades e autores defendem a suplementação hídrica ao aleitamento do recém-nascido.
Os enfermeiros, como profissionais de saúde, são uma peça fundamental nesta prática. Muitos, por falta de conhecimento, crenças ou práticas culturais, aconselham a utilização de líquidos como suplemento ao aleitamento, em muitas comunidades e locais de prestação de cuidados (hospitais, centros de saúde, entre outros).
O objectivo deste trabalho é aprofundar a questão da suplementação hídrica em recém-nascidos, que suscita muitas dúvidas na prática de cuidados, por parte de enfermeiros e prestadores de cuidados.
1. Necessidades hídricas no recém-nascido
A ingestão de líquidos é um processo de suprimento em nutrientes líquidos e água, necessários ao crescimento, funcionamento normal e manutenção da vida1. A água representa, aproximadamente, cerca de 78% do peso corporal do recém-nascido de termo, mais do que na criança mais velha ou no adulto2.
As necessidades hídricas dos recém-nascidos durante o primeiro dia de vida são aproximadamente de 60 a 75 ml/kg/dia, pois já nascem com níveis de hidratação tecidual relativamente altos. Na primeira semana de vida, as necessidades hídricas variam de 80-100 ml/kg/dia, e dos três aos seis meses aumentam para 140-160 ml/kg/dia. Contudo, estas necessidades dependem da concentração dos alimentos, consumo de energia, humidade e temperatura do meio ambiente em que o lactente se encontra3,4.
A ingestão diária de água deve compensar as perdas insensíveis da pele e respiração, as perdas sensíveis da eliminação urinária e intestinal e garantir a água necessária para o crescimento do recém-nascido2.
Factores que influenciam as perdas insensíveis de água no recém-nascido:
– O aumento da temperatura corporal (causado por febre ou aumento da temperatura ambiente);
– O aumento da actividade motora e choro (em que as perdas insensíveis aumentam em cerca de 70%);
– Lesões na pele que danificam a integridade cutânea (resultantes da remoção de fitas adesivas ou da exposição da pele a soluções desinfectantes);
– A fototerapia (que aumenta em 50% as perdas insensíveis de água)2.
Contudo, como a função renal no recém-nascido de termo não está completamente desenvolvida, os túbulos renais são limitados na sua capacidade de absorver água e outros solutos. Consequentemente, é importante que não sejam fornecidos ao rim solutos em excesso para excretar, prevenindo assim, uma sobrecarga renal. Com a ingestão hídrica diária acima referida, o recém-nascido de termo produz em média 100ml de urina5.
Ao contrário de que se possa pensar, as necessidades hídricas do recém-nascido acima referidas, são satisfeitas apenas com a ingestão de leite materno ou com a preparação adequada do leite artificial, e sem o suplemento de água, infusões ou sumos.
2. Prática de suplementação hídrica
A prática de oferecer água, infusões ou sumos, ao lactente com menos de seis meses, é comum em muitas regiões do mundo.
Vários estudos indicam que o primeiro mês de vida é o período mais crítico na prática de introdução de líquidos (água, água com açúcar, chás, etc.) como suplemento ao aleitamento materno e artificial. Um estudo realizado no Peru revelou que com um mês de idade, apenas 12% dos lactentes eram alimentados exclusivamente com leite materno6. Numa pesquisa realizada na região rural de Bilbeis (Egipto), 60% dos recém-nascidos receberam como suplementos ao leite materno, água com açúcar, chá ou ambos, as principais razões apontadas foram: a falta de leite materno e a exaustão materna ou doença na sequência do trabalho7.
Um estudo exaustivo na região europeia da Organização Mundial de Saúde revelou que a Arménia é o país com práticas mais precoces de suplementação de líquidos durante os primeiros seis meses de vida do lactente. Água e chás de ervas são introduzidos à volta do primeiro e segundo mês, o chá aos dois a três meses e os sumos de fruta aos três a quatro meses8.
Outras pesquisas demonstram que, a orientação dos profissionais de saúde também influencia a utilização de água em muitas comunidades e hospitais. Por exemplo, um estudo realizado no Gana aponta que 93% das parteiras referia que, logo no primeiro dia de vida, se devia dar água a todos os recém-nascidos. No Egipto, muitas enfermeiras aconselhavam as mães a dar água com açúcar aos seus bebés, logo após o parto9. É um facto interessante, pois tem-se vindo a comprovar que os líquidos açucarados em biberão podem produzir no lactente cáries graves10.
2.1 Cultura e crenças
Os métodos de alimentação infantil são significativamente influenciados pelas crenças e as práticas culturais.
Na Índia, os recém-nascidos podem ser alimentados por líquidos (água, mel, água com açúcar e chás), antes de ser iniciada a amamentação. Algumas culturas acreditam que se deve adiar a amamentação ate à “subida” do leite, e até lá os recém-nascidos recebem alimentos pré-lácteos11.
Pesquisas realizadas na África, Ásia e América Latina indicam que a suplementação com chás e água é uma prática comum. Os chás (como o de camomila e erva-doce) costumam ser introduzidos com frequência a partir da primeira semana de vida, na convicção de que vão aliviar dor (por exemplo, de cólicas, dor de ouvido), prevenir e tratar constipações e obstipação, acalmar o recém-nascido e, sobretudo, pôr termo à sede12, 13.
A água pode ser vista como a fonte da vida, uma necessidade espiritual e fisiológica. Algumas culturas consideram que a oferta de água ao recém-nascido é uma forma de o receber bem neste mundo9.
Em muitas sociedades existe a crença de que o leite materno não é suficiente para promover o crescimento e desenvolvimento da criança. Este é um dos factores mais frequentes para a suplementação precoce do lactente amamentado ou, até mesmo, da interrupção do aleitamento materno12.
3. Alimentação no recém-nascido
A escolha do método de alimentação (aleitamento materno ou artificial) deve ser, idealmente, uma decisão consciente e informada. Independentemente da escolha dos pais, pelo aleitamento materno ou artificial, os enfermeiros têm um papel fundamental na orientação, assistência e acompanhamento dos pais, para que estes desempenhem o seu papel com os conhecimentos e habilidades necessários, provendo uma boa ingestão nutricional ao recém-nascido.
3.1 Aleitamento materno exclusivo
A ênfase na amamentação exclusiva é um facto relativamente recente. Somente a partir dos anos 80 ficou evidente que o suplemento de água, infusões, leite e sumos ao leite materno, pode ser prejudicial à saúde da criança com menos de seis meses12.
Em 2001, a Organização Mundial de Saúde recomenda que até aos seis meses de idade, a criança receba exclusivamente leite materno, sem ingestão de nenhum sólido ou líquido (água, infusões, fórmulas, sumos e outros leites), a não ser que exista indicação médica14.
3.1.1 Composição do leite
O leite materno sofre várias alterações, adapta-se às necessidades do bebé e fornece toda a energia e nutrientes que um lactente necessita para os primeiros seis meses de vida. Contém cerca de 88% de água e satisfaz a necessidade hídrica da criança exclusivamente alimentada com leite materno9.
O colostro amarelado e espesso, rico em imunoglobulinas, hidratos de carbono, proteínas e minerais e baixo teor em gorduras e água, no entanto, está adaptado às necessidades do recém-nascido após o nascimento. É produzido em quantidades reduzidas, evitando a sobrecarga renal, e actua como uma capa protectora do estômago, evitando o aparecimento de infecções. O leite de transição aparece por volta do terceiro a quinto dia de vida, é produzido em maior quantidade e têm um maior teor em água5, 9, 11, 15.
Outra das razões pelas quais o lactente até aos seis meses não necessita de suplementos hídricos, depreende-se do facto de o leite materno ter baixa quantidade de solutos (por exemplo, sódio, potássio, nitrogénio e cloreto). E apesar de os rins ainda serem imaturos até aproximadamente os três meses, conseguem concentrar o excesso de solutos na urina para manter o corpo com uma química saudável e equilibrada9.
A figura 1 indica os principais componentes do leite materno.
3.2 Leite adaptado
A decisão de alimentar o lactente com leite artificial pode resultar de diferentes factores, tais como a preferência pessoal dos pais, aspectos relacionados com a saúde da mãe que não permitam o aleitamento materno, pode ser usado com suplemento à amamentação, entre outros11.
Actualmente, a composição das fórmulas para lactentes está mais próxima da do leite materno, o que proporciona uma maior segurança. Os leites artificiais estão disponíveis em três formas: pronto a usar (mais caro), concentrado e em pó (mais barato); os pais devem ser ajudados a escolher a fórmula que melhor se adapta a si e às necessidades do lactente5.
Relativamente à preparação das fórmulas, é deveras importante que esta seja misturada adequadamente. Uma fórmula demasiadamente concentrada pode fornecer proteínas e minerais em quantidades que excedem a capacidade excretora do rim, ainda imaturo. No entanto, se forem excessivamente diluídas o bebé não ingere as quantidades nutricionais necessárias para um bom desenvolvimento, e pode sofrer uma sobrecarga hídrica5, 11.
Em relação à água a utilizar na preparação, pode utilizar-se a água engarrafada ou a água da torneira, ambas próprias para o consumo humano. A primeira pode ser mineral ou de nascente, e não sofre processo de tratamento, a segunda é mais barata e sofre um processamento para obedecer às exigências da legislação e uma série de testes periódicos para garantir os padrões de qualidade16.
Segundo um estudo realizado no nosso país, o consumo de água engarrafada subiu 56% na última década e o marketing ajuda, ao criar tipos de água específica para lactentes17. No entanto, a água das redes públicas e saneamento têm as condições ideais para o consumo e, por conseguinte, para a preparação das fórmulas de leite artificial.
Contudo, quando a água é proveniente de poços privados ou de redes públicas de segurança duvidosa (que podem contribuir para a morbilidade infantil, doenças diarreicas, em particular), os pais devem ser aconselhados a ferver a água durante 15 minutos antes de efectuar a mistura ou diluição5. Não é aconselhada a fervura de fórmulas já preparadas, uma vez que, ao ferver, a água evapora e o soluto torna-se mais concentrado, o que não é apropriado para o rim ainda imaturo do recém-nascido18.
4. Circunstâncias especiais
Existem sociedades, culturas e autores que defendem a suplementação hídrica ao aleitamento do lactente com menos de seis meses, numa tentativa de prevenir a desidratação, ou até mesmo, por práticas culturais comuns.
Um consumo hídrico inferior ao requerido pode levar à desidratação, com um aumento da osmolaridade sérica e urinária. No entanto, como as concentrações de sódio, cloro, potássio e nitrogénio do leite materno são baixas (ligeiramente mais altas no leite artificial para lactentes19), não são necessários volumes acrescidos de ingestão hídrica para a excreção renal, e satisfação das necessidades hídricas em situações de desidratação4.
Vários estudos comprovam que, mesmo em situações especiais de desidratação, o lactente com menos de seis meses, não necessita de qualquer suplementação hídrica além do leite materno ou de fórmula, para colmatar as perdas de água.
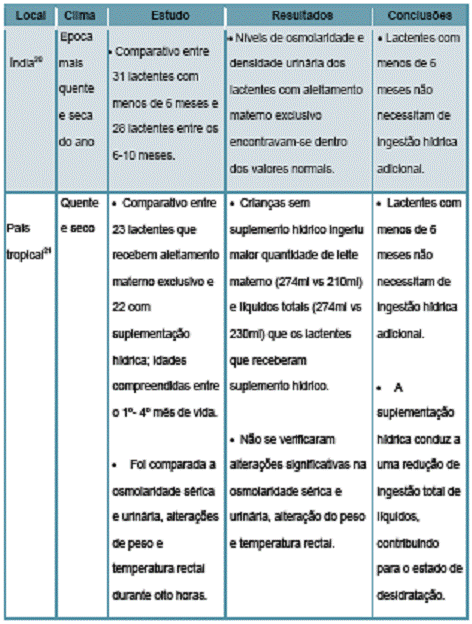
4.1 Climas quentes e secos
Estudos comprovam que um lactente saudável, alimentado exclusivamente pelo leite materno ou de fórmula (adequadamente preparado), nos primeiros seis meses de vida não necessita de líquidos adicionais, mesmo em ambientes com temperaturas extremamente elevadas e baixa humidade (Quadro I).
Assim, pode concluir-se que a suplementação hídrica na tentativa de aumentar a ingestão de líquidos, e consequentemente promover a hidratação, não produz resultados e pode ainda conduzir a uma redução de ingestão total de líquidos, contribuindo para o estado de desidratação.
4.2 Diarreia
Devido à elevada perda de água durante períodos de diarreia, existe a crença e prática frequente de oferecer ao lactente, suplementação hídrica para combater a desidratação. Vários estudos demonstram que esta é uma prática errada e prejudicial à condição de saúde do lactente com menos de seis meses de idade.
Num estudo realizado no Peru, verificou-se que a prevalência e incidência de diarreia em crianças com menos de seis meses de idade foi maior naquelas que receberam outros líquidos para além do leite materno, do que nas que receberam aleitamento materno exclusivo. O mesmo estudo também demonstra que a taxa de prevalência de diarreia duplica com a suplementação de água, sumos e chás ao aleitamento materno6.
No caso de diarreia ligeira, recomenda-se o aumento da frequência das refeições. Se a diarreia for de moderada a grave, deve procurar-se de imediato o aconselhamento com um profissional de saúde e continuar a amamentar9.
Os bebés que pareçam estar desidratados podem necessitar de Terapia de Reidratação Oral, que consiste em ingestão controlada de Soluções de Reidratação Oral, que, por sua vez, intensificam e promovem a reabsorção de sódio e água, reduzindo eficazmente a perda de hídrica pela diarreia. No entanto, deve apenas ser administrada sob aconselhamento de um profissional de saúde22.
4.3 Fototerapia
A icterícia é uma patologia muito comum no período neonatal (atinge cerca de 60% dos recém-nascidos), caracterizada por uma hiperbilirrubinemia clinicamente detectável nos primeiros dias de vida23.
A principal forma de tratamento envolve o uso de fototerapia. Um dos seus efeitos secundários é o aumento da perda insensível de água corporal por aumento da temperatura, que pode levar à desidratação. Muitos autores e profissionais de saúde defendem, que para prevenir a desidratação é essencial o aumento da oferta hídrica ao recém-nascido22, 23.
Estudos comprovam que a suplementação de água a recém-nascidos amamentados, que se encontrem a realizar fototerapia não influencia o decréscimo dos níveis séricos de bilirrubina24. Pelo contrário, demonstram que a hidratação suplementar provoca a diminuição da ingestão do leite materno e, consequentemente, interfere com a excreção de bilirrubina pelos intestinos, além de diminuir o aporte nutricional proveniente do leite, essencial ao bom desenvolvimento do bebé25.
A American Academy Of Pediatrics recomenda o aumento da oferta de líquidos, através do aleitamento materno ou de fórmulas lácteas apropriadas (de pelo menos oito a dez vezes por dia), já que, além de promover a reidratação, diminui a circulação êntero-hepática de bilirrubina, ajuda a baixar os níveis séricos de bilirrubina, e consequentemente, aumenta a excreção dos metabolitos da bilirrubina25.
5. Consequências da ingestão hídrica em lactentes com menos de seis meses
Diversos autores defendem que o principal argumento contra a ingestão hídrica precoce é o aumento da morbilidade e mortalidade infantil, especialmente em locais com condições de higiene precárias. As consequências da suplementação hídrica mais referenciadas pelos autores estão relacionadas com aspectos relativos ao aleitamento materno e artificial, intoxicação pela água, risco de diarreia e absorção de ferro.
5.1 Aleitamento materno e artificial
Como já tem vindo a ser referenciado, entende-se por suplementação hídrica qualquer líquido que seja ingerido pelo lactente, que não o leite materno ou artificial.
Após uma vasta análise bibliográfica, apurámos que vários autores defendem que a prática de suplementação com líquidos com pouco ou nenhum valor nutricional pode ter um impacto negativo no estado nutricional do lactente (com menos de seis meses de idade), na sua sobrevivência, crescimento e desenvolvimento.
Os líquidos oferecidos podem preencher o estômago (capacidade do estômago do recém-nascido é limitada a cerca de 90ml22) do bebé, reduzindo o seu apetite para o leite materno ou artificial, privando-o de nutrientes essenciais, de componentes imunológicos (do leite materno; maior propensão para infecções), comprometendo a lactação (menos sucção, menor estímulo para a produção de leite) e a duração do aleitamento materno9, 15, 26.
Estudos realizados mostram que a suplementação com água antes dos seis meses pode reduzir a ingestão de leite materno até cerca de 11%. Os autores defendem que a perda calórica de 8-10% no cenário de um país em desenvolvimento poderá revelar-se uma importante insuficiência nutricional21.
Outros autores também referem que a suplementação com líquidos na primeira semana de vida tem sido associada com maior perda de peso e maior tempo de estadia no hospital9.
5.2 Intoxicação pela água
Actualmente, a prática da suplementação hídrica do leite materno ou artificial, realizada entre curtos espaços de tempo (90 minutos a 48 horas) tem vindo a tornar-se preocupante, devido ao aumento da frequência de casos de crianças com intoxicação pela água. Esta manifesta-se por hiponatremia, alteração do estado mental (agitação e sonolência), edema, náuseas, vómitos, diarreia, poliúria ou oligúria e até mesmo convulsões11, 18, 27.
Diversos mecanismos fisiológicos têm sido propostos para explicar por que lactentes jovens, particularmente aqueles com menos de 6 meses de idade, estão em risco para o desenvolvimento intoxicação hídrica. Como já foi referido anteriormente, a imaturidade da função renal na infância é um factor significativo, na medida em que, os lactentes tem menor capacidade de excretar água por unidade de tempo que as crianças mais velhas e os adultos27.
Estudos comprovam que a sobrecarga de líquidos (que conduz à intoxicação pela água) é provocada pela suplementação hídrica (água, chás, sumos) do leite materno ou artificial e/ou pela excessiva diluição das fórmulas de leite artificial5, 27.
O aparecimento da água engarrafada especial para lactentes também está na base do aumento da frequência desta condição, tornando-se assim, uma potencial ameaça para a saúde das crianças com idades inferiores a seis meses. Num estudo realizado nos EUA, os participantes referiram que os rótulos das embalagens possuem indicações que sugerem a quantidade nutrientes suficientes para uso como um suplemento alimentar infantil27.
5.3 Risco de diarreia
O risco de diarreia com a suplementação de água a lactentes com menos de seis meses de idade tem vindo a ser estudado com resultados preocupantes.
Estudos comprovam que quanto maior o número de mamadas (aleitamento exclusivo), maior a protecção para diarreia. A simples introdução de água e chá na alimentação da criança (aleitamento predominante) está associada a um aumento de risco de diarreia28.
Uma pesquisa realizada nas Filipinas concluiu que a adição à ingestão de leite materno de água, de chás e outros líquidos não nutritivos duplicaram ou triplicaram o risco de diarreia29.
Além do que foi referido, a água, os biberões e utensílios de cozinha (copos, chávenas, colheres, etc.) são um veículo ideal para a entrada de agentes patogénicos. Assim sendo, os lactentes correm um risco maior de exposição a organismos causadores de diarreia, especialmente em locais com baixos índices de higiene9.
5.4 Absorção de ferro
Os recém-nascidos nascem com reservas de ferro que foram depositadas durante a vida intra-uterina (independentemente do estado nutricional da mãe), que utilizam até se esgotarem, por volta dos seis aos doze meses. A quantidade de ferro contida no leite materno é baixa, mas melhor absorvida (50%) do que a do leite de fórmula (5%)5, 10.
Os lactentes alimentados exclusivamente pelo leite materno normalmente têm os níveis adequados de hemoglobina nos primeiros quatro a seis meses de vida. A partir daí, devem receber uma fonte de ferro adicional (introdução de alimentos, como os cereais fortificados com ferro)5, 18.
As crianças que são alimentadas através de fórmulas (muitas enriquecidas em ferro), apesar de só uma pequena porção de ferro ser absorvida é suficiente para satisfazer as suas necessidades5.
Estudos têm demonstrado que a suplementação do aleitamento materno ou artificial, com chás inibe a absorção de ferro pelo intestino. Os taninos são constituintes do chá que estabelecem ligação com iões metálicos com bastante facilidade, por essa razão, são considerados potentes inibidores da absorção de ferro e de outros minerais, como o zinco e o cálcio30.
Contrariamente aos taninos, a presença de vitamina C e lactose no leite materno facilita a absorção de ferro pelo organismo do bebé. No entanto, para obter este efeito e também hidratar, o uso de sumos (como o de laranja) está contra-indicado para crianças com menos de 6 meses. Segundo a American Academy Of Pediatrics, ao oferecer sumos antes da introdução de alimentos sólidos na dieta, corre-se o risco do sumo vir a substituir o leite materno ou fórmula infantil na dieta. Isso pode resultar na redução da ingestão de proteínas, gorduras, vitaminas e sais minerais (como o ferro, cálcio e zinco)31.
As consequências descritas para a privação de ferro na dieta estão relacionadas com atrasos no desenvolvimento (atraso na fala, dificuldade de coordenação de movimentos e capacidade motora diminuída) dificuldades de aprendizagem moderadas e infecções virais recorrentes32.
6. Como alterar as práticas de suplementação hídrica
Os factores relacionados com a prática da suplementação com água e outros líquidos estão associados à falta de conhecimentos e habilidades dos profissionais de saúde sobre a temática, práticas e crenças influenciadas pela cultura, promoção inapropriada de produtos (água para lactentes) e falta de apoio e orientação dos profissionais de saúde aos prestadores de cuidados.
Um questionário aplicado a profissionais de saúde em serviços de Pediatria, Obstetrícia e Ginecologia, revelou que dos 34 enfermeiros que participaram, 97% defendiam que era necessária suplementação de água durante o Verão. A frequência de suplementação hídrica recomendada pelos enfermeiros foi de uma a 24 vezes por dia, com um volume de 180-240 ml/dia21. Estas concepções vêm contra ao que foi comprovado por vários estudos anteriormente referidos.
Para alterar esta prática muito comum, os profissionais de saúde devem ter uma formação adequada, relativamente aos aspectos culturais que envolvem esta prática, aos constituintes do leite materno e artificial, às necessidades hídricas do lactente e às consequências da suplementação hídrica ao aleitamento do lactente com menos de seis meses de idade. Poderão também, necessitar de treino sobre como comunicar, passar as mensagens e negociar as mudanças de hábitos com os prestadores de cuidados9.
Relativamente aos aspectos culturais e religiosos, é necessário trabalhar junto das famílias e desmistificar conceitos e ideias, com a finalidade de dotar as famílias de conhecimento para que possam tomar uma decisão consciente e informada acerca da suplementação hídrica.
Tudo isto, com a finalidade de criar as condições óptimas para o crescimento e desenvolvimento saudável da criança.
Conclusão
Após consulta bibliográfica e reflexão crítica sobre o tema podemos concluir que a suplementação hídrica no recém-nascido é uma prática desnecessária e contra-indicada, mesmo em casos de desidratação (climas quentes e secos, diarreia e fototerapia). Está comprovado que o leite materno e artificial tem a quantidade de água suficiente para satisfazer as necessidades do recém-nascido, em qualquer situação.
É uma prática que pode ter um impacto negativo na saúde do lactente com menos de 6 meses, na medida em que pode interferir com o aleitamento materno e artificial, aumentar o risco de diarreia, inibir a absorção de ferro no intestino, e a sobrecarga de líquidos (provocada pela suplementação hídrica e/ou pela excessiva diluição das fórmulas de leite artificial) pode conduzir à intoxicação pela água.
O passo fundamental para a alteração da prática de suplementação hídrica no recém-nascido e lactente é o investimento na formação e treino dos profissionais de saúde, promovendo, assim, o crescimento e desenvolvimento saudável da criança.
Referências bibliográficas
1. Internacional Council of Nurses – Classificação Internacional para a Prática de Enfermagem (CIPE/ICNP). Versão beta 2. 3ªEdição. Lisboa: Associação Portuguesa de Enfermeiros, 2005, p.21.
2. Kopelman, B.I. et al – Diagnóstico e tratamento em neonatologia. São Paulo. Atheneu, 2004, p.291-293.
3. Sachdev H.P., Krishna J., Puri R.K. – Do exclusively breast fed infants need fluid supplementation?. Indian Pediatr. 1992 Apr; 29(4):535-40.
4. Galvão, D.- Amamentação bem sucedida: Alguns factores determinantes. Loures. Lusociência, 2006, p.74.
5. Bobak, I.M., Lowdermilk, D.L., Jensen, M.D.– Enfermagem na Maternidade. 4ª Edição. Loures: Lusociência, 1999, p.426-429 e 447.
6. Brown K.H., Black R.E., Lopez de Romaña G., Creed de Kanashiro H. – Infant-feeding practices and their relationship with diarrheal and other diseases in Huascar (Lima), Peru. Pediatrics 1989 Jan;83(1):31-40.
7. Hossain M.M., Radwan M.M., Arafa S.A., Habib M., DuPont H.L. – Prelacteal infant feeding practices in rural Egypt. J Trop Pediatr 1992 Dec; 38(6):317-22.
8. World Health Organization (WHO) – Complementary feeding and the control of iron deficiency anaemia in the newly independent states. Geneva, Switzerland, 1999.
9. Linkages, Academy For Educational Development – Aleitamento Exclusivo: A Única Fonte de Água que os Bebés de Tenra Idade Necessitam. 2002, p.1-3. Disponível em http://www.linkagesproject.org/media/publications/frequently%20asked%20questions/FAQWaterPort.pdf
10. González C. – Manual prático do aleitamento materno. Caneças. Mama Mater – Associação, 2004, p.102.
11. Lowdermilk, D.L. – O Cuidado em Enfermagem Materna. Porto Alegre: Artmed Editora, 2002, p.557-560,575 e 579.
12. Carvalho, M.R.; Tamaz R.N. – Amamentar – bases científicas para a prática profissional. Rio de Janeiro. Guanabara Koogan, 2002, p.11, 14-15.
13. World Health Organization (WHO). Breastfeeding and the use of water and teas. Division of Child Health and Development Update, No. 9 (reissued, Nov. 1997). Disponível em http://www.popline.org/docs/1540/281423.html
14. World Health Organization (WHO) – Evidence for the ten steps to successful breastfeeding. Geneva, 1998. Disponível em http://whqlibdoc.who.int/publications/2004/9241591544_eng.pdf
15. Oliva, M.; Salgado, M. – Aleitamento materno – aspectos práticos. Saúde Infantil Abr 2005; Coimbra /1; Nº27; 11-20.
16. Nestlé – Água. Disponível em http://www.nestle.pt/bemestar/presentation/nutricao/Alimentos.aspx?id=129
17. Jornal De Noticias (2008) – Bebés nas mãos do saber popular. Disponível em http://66.102.9.104/search?q=cache:rnPcitc0eOkJ:jn.sapo.pt/PaginaInicial/Interior.aspx%3Fcontent_id%3D944154+agua+engarrafada+torneira+saneamento+lactentes&hl=pt-PT&ct=clnk&cd=1&gl=pt
18. Mahan, Katheleen L.; Escott-Stump, Sylvia – Krause: Alimentos, Nutrição & Dietoterapia. 11ª Edição. São Paulo: Editora Roca Ltda, 2005, p.192.
19. Ferreira, I. – Composição do leite materno de mulher, do leite de vaca e das fórmulas de alimentação infantil. Acta Pediatr Port 200; Vol.36; Nº6: 277-285.
20. Almroth S, Bidinger PD. – No need for water supplementation for exclusively breast-fed infants under hot and arid conditions. Trans R Soc Trop Med Hyg. 1990 Jul-Aug;84(4):602-4.
21. Sachdev H.P., Krishna J., Puri R.K., Satyanarayana L., Kumar S. – Water supplementation in exclusively breastfed infants during summer in the tropics. Lancet 1991 April; 337:929-33.
22. Hockenberry, Marilyn J. – Wong Fundamentos de Enfermagem Pediátrica. 7º edição. Rio de Janeiro: Editora Elsevier Ltda, 2006, p.177, 264, 843 e 847.
23. Vieira, A.A., Lima, C.L., Carvalho, M., Moreira, M.E. – O uso da fototerapia em recém-nascidos: avaliação da prática clínica. Rev. Bras. Saúde Matern. Infant., Recife, 4 (4): 359-366, out. / dez., 2004
24. Carvalho M.; Hall M.; Harvey D. – Effects of water supplementation on hysiological jaundice in breast-fed babies. Arch Dis Child. 1981 July; 56(7): 568–569.
25. AAP (American Academy of Pediatrics) – Practice parameter: management of hyperbilirrubinemia in the healthy term newborn. Pediatrics, Pediatrics 1994;94;558-565.
26. Martines JC, Rea M, Dezoysa J. – Breastfeeding in the first six months. No needs for extra fluids. BMJ 1992; 304: 1068-1069.
27. Bruce R.C.; Kliegman R.M. – Hyponatremic seizures secondary to oral water intoxication in infancy. Pediatrics Vol. 100 No. 6 December 1997, p.1-3.
28. Vieira GO; Silva L.R.; Vieira T.O. – Alimentação infantil e morbidade por diarreia. Jornal de Pediatria – Vol. 79, Nº5, 2003, p.452.
29. Popkin B.M. ,Adair L. ,Akin J.S. ,Black R. ,Briscoe J., Flieger W. – Breast-feeding and diarrheal morbidity. Pediatrics 1990 Dec; 86(6):874-82.
30. Monteiro, J.M. et al. – Taninos: uma abordagem da química à ecologia. Quim. Nova, Vol. 28, No. 5, 892-896, 2005
31. AAP (Committee on Nutrition) – The Use and Misuse of Fruit Juice in Pediatrics. Pediatrics Vol. 107 No. 5 May 2001, p.1211.
32. Harris, R.J. Nutrição no século XXI: o que está mal. Actualidade em Pediatria. 2004, XII, 75-81.
Quadro I – Estudos sobre a suplementação hídrica em lactentes, realizados em países com climas quentes e secos.